|
Рак шлунка
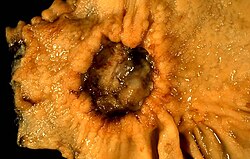
Рак шлунку — злоякісна пухлина, що походить з епітелію слизової оболонки шлунка. Є одним з найпоширеніших онкологічних захворювань. Може розвиватись у будь-якому відділі шлунку і поширюватись на інші органи, особливо стравохід, легені й печінку. Від раку шлунка у світі щороку помирає до 800 000 людей (станом на 2008 рік).[2] ЕпідеміологіяРак шлунка займає четверте місце в світі серед злоякісних утворень, 2002 року діагностовано 930 000 випадків захворювання.[3] Це захворювання має високий показник смертності (понад 700 000 на рік), що робить його другим у структурі онкологічної смертності після раку легень. Частіше рак шлунка виникає у чоловіків.[3] Захворювання широко поширено в Кореї, Японії, Великій Британії, Південній Америці та Ісландії. В Кореї рак шлунка займає перше місце в структурі онкологічної захворюваності (20,8 %) та друге місце за смертністю. Метастази виникають у 80—90 % хворих раком шлунка, шестимісячна живучість становить 65 % у разі ранньої діагностики захворювання та менше 15 % — на пізніх стадіях процесу. В середньому найвища живучість за наявності раку шлунка відзначається в Японії — 53 %, в інших країнах вона не перевищує 15—20%.[4] В одному випадку з 50 у пацієнтів, що звертаються зі скаргами на диспепсію, виявляється рак шлунка.[5] ЕтіологіяСеред факторів, що сприяють розвитку раку шлунка, називаються особливості дієти й фактори навколишнього середовища, куріння, інфекційний та генетичний фактори.[4] Доведено залежність частоти виникнення раку шлунка від нестачі вживання аскорбінової кислоти, надлишкового споживання солі, маринованих, пересмажених, копчених продуктів, гострої їжі, тваринного масла. Серед причин раку шлунка називається зловживання алкоголем, особливо горілкою. Відзначається прямий кореляційний зв'язок частоти виникнення раку шлунка із вмістом у ґрунті міді, молібдену, кобальту та зворотний — цинку й мангану.[4] Важливим фактором розвитку раку шлунка є дуоденогастральний рефлюкс, що призводить до хронічного рефлюкс-гастриту. Так, ризик раку шлунка збільшується за 5—10 років після операцій на шлунка, особливо після резекції за Більрот II у модифікації Гофмейстера-Фінстерера, що сприяють розвитку рефлюксу. Є переконливі дані про залежність раку шлунка від інфікованості Helicobacter pylori. Вважається статистично доведеним, що у інфікованих цією бактерією підвищений ризик розвитку раку шлунка (відносний коефіцієнт 2,5). 1994 року Міжнародним агентством з вивчення раку (IACR) ВООЗ H. Pylori віднесено до канцерогенів 1 групи. Ця бактерія спричиняє гістологічні зміни, що призводять до розвитку раку — атрофію слизової оболонки, кишкову метаплазію та дисплазію епітелію. Більшості випадків раку шлунка передує тривалий передраковий процес, що включає низку подій: хронічний гастрит — мультифокальна атрофія — кишкова метаплазія — інтраепітеліальна неоплазія (докладніше — Helicobacter pylori). Разом із тим, є відомості, що суперечать інфекційній теорії — так, в ендемічних за Helicobacter pylori районах північної Нігерії рак шлунка розвивається рідко. Також звертає на себе увагу різниця в частоті виникнення раку шлунка у чоловіків та жінок за рівної інфікованості хелікобактером серед обох статей.[4] СимптомиРак шлунка на ранніх стадіях, як правило, має невиражені клінічні прояви та неспецифічні симптоми (диспепсія, зниження апетиту). Інші симптоми раку шлунка (так званий синдром «малих ознак») — астенія, відраза до м'ясної їжі, анемія, втрата ваги, «шлунковий дискомфорт» частіше спостерігається при поширених формах процесу. Раннє насичення, відчуття переповнення шлунка після вживання малої кількості їжі найбільш характерно для ендофітного раку, за якого шлунок стає ригідним, таким що не розтягується їжею.[4] Для раку кардії характерна дисфагія; рак пілоричного відділу може порушувати евакуацію вмісту шлунка, призводячи до блювання. На пізніх стадіях додаються болі в епігастрії, блювання, кровотечі під час виразки й розпаду пухлини (зміна фекалій — мелена, блювання «кавовою гущею» чи кров'ю). Характер болю може свідчити про поширення на сусідні органи: підперезуючі болі характерні для поширення пухлини у підшлункову залозу, схожі зі стенокардією — в діафрагму, здуття живота, гуркіт у животі, затримка випорожнення — в поперечну ободочну кишку. Макроскопічна картинаКласифікацією раку шлунка за макроскопічною формою росту, що застосовується найчастіше є класифікація за Bormann (1926):{{Джерело?}}
Останні дві форми раку особливо агресивно протікають, дуже рано дають метастази та мають надзвичайно поганий прогноз. Гістологічні типи
Кожен тип поділяється за ступенем диференціації на високо-, помірно- й низькодиференційовану аденокарциному.
Локалізація пухлини
Класифікація за системою TNMT — первинна пухлина
N — метастази в регіонарні лімфатичні вузли
M — віддалені метастази
МетастазуванняІмплантаційне метастазуванняДля раку шлунка характерні метастази у вигляді канцероматозу плеври, перикарду, діафрагми, черевини, сальнику. Лімфогенне метастазуванняМетастази раку шлунка виявляються в регіонарних лімфатичних вузлах: за ходом лівої та правої шлункових артерій, правої та лівої шлунково-сальникових, селезінкової — регіонарних вузлах першого етапу лімфовідтоку; черевних вузлах (другого етапу лімфовідтоку); парааортальних, паракавальних тощо. Виділяють специфічні форми лімфогенного метастазування:
Перші два види можна виявити пальпаторно та під час УЗД; для підтвердження використовується пункціонарна біопсія. Рак Крукенберга виявляється при УЗД й лапароскопії, може бути здійснена лапароскопічна УЗД й пункція.[6] Зазначені види метастазів свідчать про пізню стадію раку, коли резектабельність пухлини є сумнівною. Гематогенне метастазуванняНайчастіше відбувається метастазування до печінки, за ходом воротної вени; при цьому печінка стає пухирчастою, розвивається портальна гіпертензія, печінково-клітинна недостатність. Можливі метастази в легені та інші органи (нирки, кістки, головний мозок, рідше в наднирники й підшлункову залозу). ДіагностикаМетодами діагностики раку шлунка є:
Диференціальна діагностикаСлід проводити з гастритом, виразковою хворобою, доброякісними пухлинами (поліпами, лейоміомою, фібромою), іншими злоякісними пухлинами — MALT-лімфомою, саркомами (лейоміосаркома, фібросаркома), гастроінтестинальною стромальною пухлиною (GIST) шлунка. Клінічна картина початкових виліковних стадій раку шлунка мало відрізняється від проявів більшості захворювань системи травлення, тому головне значення в диференційній діагностиці належить ендоскопії з гістологічним дослідженням біоптату зі стінки шлунка. ЛікуванняНині основний та практично єдиний метод радикального лікування раку шлунка — хірургічна операція. Резекція шлунка також забезпечує і краще паліативне лікування: усувається причина болю, дисфагії та кровотеч, зменшується кількість пухлинних клітин в організмі, що сприяє збільшенню тривалості життя та значному полегшенню стану хворого. Променевий вплив та хіміотерапія мають допоміжне значення. Зазвичай видаляється весь шлунок (гастректомія). Показанням до неї слугує розташування пухлини вище кута шлунка, субтотальне чи тотальне ураження шлунка. Рідше здійснюється (на ранніх стадіях хвороби) його резекція (як правило, субтотальна): під час раку антрального відділу — дистальна, під час раку кардіального та субкардіального відділів I–II стадій — проксимальна. Окрім цього здійснюється видалення великого й малого сальника, регіонарних лімфатичних вузлів; за необхідності частково чи цілком видаляються інші органи: яєчники при метастазах Крукенберга, хвіст підшлункової залози, селезінка, ліва доля чи сегмент печінки, поперечна ободочна кишка, ліва нирка й наднирник, ділянка діафрагми тощо. Під час раку шлунка показано видалення лімфатичних вузлів. За обсягом розрізнюють такі види лімфодісекції:
Радикальність операції забезпечують варіанти D2-D4. ДиспансеризаціяДля ранньої діагностики раку велике значення має диспансеризація осіб, що мають підвищений ризик розвитку цього захворювання. До групи спостереження мають бути включені хворі, старші за 40 років та мають такі захворювання:
За цими пацієнтами необхідно вести активне спостереження зі щорічним ендоскопічним і рентгенологічним контролем та дослідженням калу на приховану кров кожні 6 місяців. Література
Примітки
ПосиланняInformation related to Рак шлунка |
||||||||||||||||||||||||||